آیا بیماری در خانه دارید که اصلا توان حرکت ندارد؟ زخم بستر مشکلی شایع در این گونه افراد است. در این موارد همراهان بیمار معمولاً نگران زخم بستر، پیشگیری یا روش درمان آن میشوند. در این مقاله با زخم بستر، علل، علائم، عوارض، روش درمان زخم بستر و روشهای پیشگیری از آن آشنا خواهید شد.
زخم بستر در افرادی که برای مدت طولانی مثلاً به علت فلجشدگی، بیماری، سن بالا یا ضعف در یک وضعیت ثابت قرار میگیرند، دیده میشود. نام دیگر زخم بستر، زخم فشاری است. زخم بستر هنگامی اتفاق میافتد که اصطکاک یا فشار غیرمترقبه روی یک قسمت از بدن وجود داشته باشد. افرادی که حتی قادر به انجام حرکات کوچک نیستند، در خطر بروز زخم فشاری قرار دارند.
زخمها در هر جایی از بدن ممکن است دیده شوند؛ اما نواحی استخوانی اطراف آرنجها، زانوها، پاشنهها، دنبالچه و قوزک پاها مستعدتر هستند. زخم بستر قابل درمان است؛ اما اگر درمان به موقع صورت نگیرد، میتواند منجر به عوارض کشنده گردد. شیوع زخم فشاری در بخش مراقبتهای ویژه ایالات متحده بین ۱۶.۶ تا ۲۰.۷ درصد تخمین زده میشود.
واقعیاتی کوتاه در خصوص زخم بستر
در این قسمت به برخی نکات در خصوص زخم بستر اشاره میکنیم. برای جزئیات بیشتر به ادامهی مقاله رجوع کنید:
- زخم فشاری یا زخم بستر به طور شایع افرادی را که به سهولت نمیتوانند حرکت کنند، درگیر میکند.
- این زخمها بیشتر در قسمتهای استخوانی بدن دیده میشوند.
- زخمها مرحال مختلفی دارند. تشخیص آنها در مراحل اولیه درمان را میسر کرده و خطر عوارض را کاهش میدهد.
- حرکت دادن مکرر بیماران، نکتهی کلیدی در پیشگیری از زخمهای فشاری است.
درمان زخم بستر
درمان زخم بستر چندان ساده نیست. زخم باز معمولاً سریع بهبود نمییابد. حتی فرآیند بهبودی ممکن است به علت آسیب پوست و سایر بافتها پیوسته نباشد. زخم بسترهایی که شدتشان کمتر است، اغلب با درمان مناسب طی چند هفته بهبود مییابند؛ اما زخمهای جدی ممکن است به جراحی نیاز داشته باشند. اقدمات زیر در این خصوص باید انجام گیرد:
- با حرکت دادن بیمار یا با استفاده از پدهای مخصوص و بالش، فشار وارده بر قسمتهای مختلف بدن را برطرف نمایید.
- زخم را تمیز کنید: زخمهای خفیف را به آرامی با آب و صلبون شستشو دهید. زخمها باز را باید در هر بار تعویض لباس، با محلول سالین تمیز کرد.
- بیاختیاری را تا جای ممکن کنترل کنید.
- بافت مرده را جدا کنید: زخمها در صورت وجود بافت مرده یا عفونی، بهبود نمییابند. به همین دلیل دبریدمان و جدا نمودن بافت مرده ضروری است.
- زخمها را پانسمان کنید: پانسمان از زخم محافظت کرده و روند بهبودی را تسیع میبخشد. برخی پانسمانها با حل کردن بافت مرده به پیشگیری از عفونت کمک میکنند.
- از کرمهای آنتیبیوتیک یا آنتیبیوتیکهای خوراکی استفاده کنید. این کار به درمان عفونت کمک میکند.
افراد ممکن است در مراحل اولیه زخمها را در منزل درمان کنند؛ اما زخمهای بسیار شدیدتر نیاز به پانسمان توسط فرد متخصص خواهند داشت.
درمان زخم بستر با فشار منفی
این روش درمان که با عنوان وکیومتراپی نیز شناخته میشود، شامل وصل نمودن یک لولهی ساکشن به زخم بستر است. این لوله رطوبت را از زخم بیرون کشیده، به طور چشمگیر زمان بهبودی را بهبود بخشیده و خطر عفونت را کاهش میدهد. با این کار زخمها با نصف هزینهی جراحی، طی ۶ هفته بهبود مییابند.
جراحی
برخی زخم بسترها ممکن است چنان شدید گردند که مداخلهی جراحی نیاز باشد. هدف از جراحی، تمیز نمودن زخم، درمان عفونت یا پیشگیری از آن، کاهش میزان از دست دادن مایع و کاهش خطر عوارض بعدی است. در این روش از یک پد از جنس عضله، پوست یا سایر بافتهای بدن بیمار برای پوشش دادن زخم و بازسازی استخوان آسیب دیده استفاده میشود. این کار با عنوان بازسازی فلپ شناخته میشود.
مراحل زخم بستر
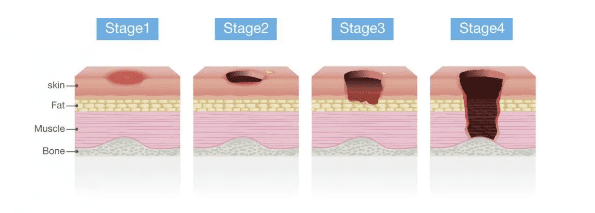
زخم بستر
از نظر شدت مراحل مختلفی دارد.
زخمهای فشاری در چهار مرحله بروز مییابند:
- پوست به رنگ قرمز درآمده و گرمتر به نظر میرسد.
- ممکن است یک زخم باز دردناک یا تاول با ناحیهی تغییررنگیافته در اطراف دیده شود.
- به دلیل آسیب بافت زیر سطح پوست، ظاهری شبیه حفره ایجاد میگردد.
- آسیب شدید پوست و بافتها توأم با عفونت احتمالی. عضلات، تاندونها و استخوانها ممکن است مشاهده شوند.
بهبود زخم عفونی مدت زمان زیادی طول میکشد. همچنین عفونت میتواند به سایر جاهای بدن منتشر گردد.
تصاویر زخم بستر
هشدار: تصاویر زیر گرافیکی هستند.
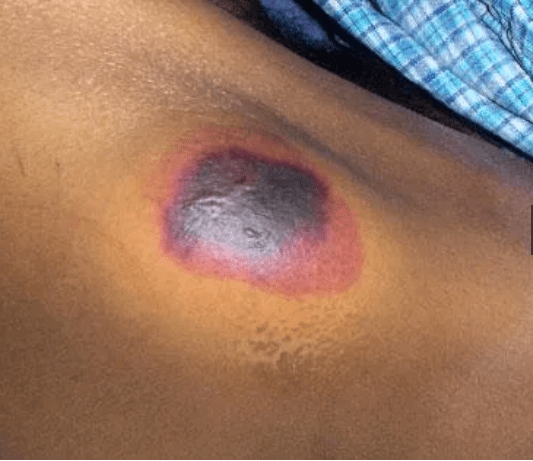
زخم فشاری نکروتیک در مراحل اولیه
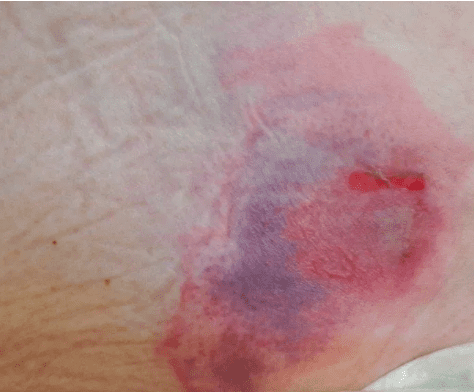
زخم فشاری در مراحل اولیه
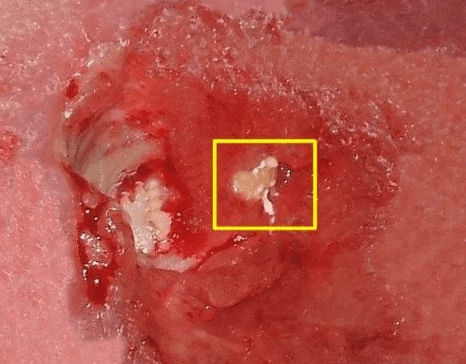
زخم فشاری درجه ۴
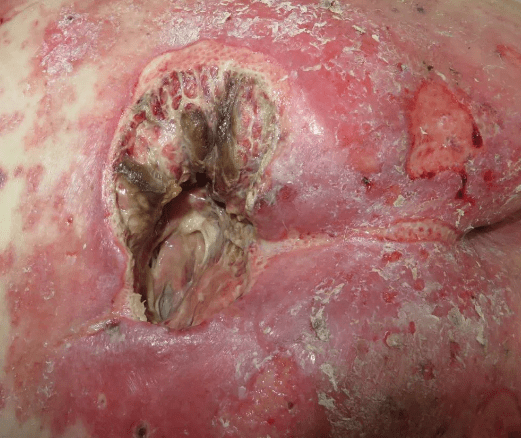
زخم فشاری شدید
پیشگیری از زخم بستر
حتی با وجود مراقبتهای پزشکی و پرستاری عالی، پیشگیری از زخم بستر خصوصاً در میان بیماران مستعد میتواند دشوار باشد. پیشگیری از زخم بستر آسانتر از درمان آن است؛ اما همین پیشگیری نیز میتواند چالشبرانگیز باشد. جهت کاهش خطر بروز زخم بستر، توصیههای زیر را به کار گیرید:
- حرکت دادن بیمار هر ۱۵ دقیقه یکبار در بیماران ویلچردار و هر ۲ ساعت یکبار در بیمارانی که در تختخواب به سر میبرند.
- مشاهدهی دقیق پوست به صورت روزانه
- سالم و خشک نگه داشتن پوست
- حفظ تغذیهی مناسب جهت افزایش سطح سلامت عمومی و بهبود زخم
- ترک سیگار
- ورزش جهت بهبود گردش خون؛ حتی اگر نیاز به خارج کردن بیمار از تختخواب باشد.
بیماران باید هر نوع زخم بستر احتمالی را به اطلاع پرستار یا همراهشان برسانند. فیزیوتراپیست میتواند مناسبترین موقعیتهای قرارگیری بیمار جهت جلوگیری از بروز زخم بستر را پیشنهاد کند.
علل زخم بستر
هر کس که برای مدت طولانی در یک محل و موقعیت قرار بگیرد و کسی که نمیتواند بدون کمک جای خود را تغییر دهد، در خطر ابتلا به زخم بستر است. زخمها به سرعت ایجاد شده و پیشرفت میکنند. بهبودی آنها نیز میتواند دشوار باشد.
فشار مداوم میتواند گردش خون قسمتهای مستعد بدن را مختل کند. بافتهای بدن ممکن است در غیاب گردش خون بمیرند. در واقع اگر گردش خون قسمتی از بدن به مدت بیش از ۲ تا ۳ ساعت متوقف گردد، زخم ایجاد میشود. زخمهای فشاری معمولاً ناشی از علل زیر هستند:
- فشار مداوم: اگر در یک سمت فشاری بر پوست وجود داشته باشد، ممکن است خون کافی به استخوان، پوست و بافت زیرین نرسد.
- سایش و اصطکاک: در برخی بیماران به خصوص آنهایی که لاغر بوده، پوست نحیف و گردش خون ضعیف دارند، جا به جا شدن و حرکت ممکن است به پوست آسیب رسانده و خطر زخم بستر را افزایش دهد.
- پارگی: اگر پوست در یک سمت و استخوان زیرش در سمت مخالف آن حرکت کند، خطر پارگی پوست وجود دارد. جدار سلولها و عروق خونی ممکن است کشیده شده و پاره شوند.
بافت آسیبدیده ممکن است دچار عفونت شود. در ادامه ممکن است عفونت منتشر شده و منجر به بیماری جدی شود.
علائم زخم بستر
زخمهای فشاری ممکن است افرادی را که به علت فلجشدگی، بیماری یا سن بالا قادر به حرکت نیستند، درگیر کنند. بیمارانی که از ویلچر استفاده میکنند، در خطر بالای ابتلا به زخم بستر در نواحی زیر هستند:
- نشیمنگاه و دنبالچه
- ستون فقرات
- کتفها
- پشت بازوها یا پاها
بیمارانی که همیشه در رختخواب هستند، در خطر بروز زخم بستر در نواحی استخوانی بدن قرار دارند. از این نواحی میتوان به قوزک پاها، پاشنهها، شانهها، دنبالچه، آرنج و پشت سر اشاره کرد.
عوامل خطر زخم بستر
زخم بستر اساساً در آنان که تحرک کمتری دارند یا محدود به یک نوع وضعیت قرارگیری میباشند، نظیر افراد مسن یا بیماران مبتلا به اختلالات حرکتی، ایجاد میگردد. زخمهای فشاری در میان افراد زیر شایعتر هستند:
- افراد بدون تحرک در نتیجهی آسیب، بیماری یا تسکین دارویی
- افراد دچار آسیبهای طولانی مدت طناب نخاعی
بیماران مبتلا به آسیبهای طولانی مدت طناب نخاعی یا بیماریهای نوروپاتیک اعم از دیابت، حسشان کاهش یافته است. آنها ممکن است بروز زخم بستر را احساس نکنند. در نتیجه زخم بستر به طور مداوم حضور داشته و تشدید خواهد یافت. بیمارانی که نواحی خاصی از بدن خود را بدون کمک نمیتوانند حرکت دهند نیز در خطر بروز زخم فشاری هستند.
موارد زیر خطر بروز زخم بستر را افزایش میدهند:
- سن بالا که با نازک بودن پوست و آسیبپذیری بیشتر همراهی دارد.
- کاهش احساس درد به علت آسیب طناب نخاعی یا سایر آسیبها که در نتیجه متوجه بروز زخم نمیشوند.
- گردش خون ضعیف به سبب دیابت، بیماریهای عروقی، مصرف سیگار و فشار مداوم.
- رژیم غذایی نامناسب خصوصاً کمبود پروتئین، ویتامین c و روی.
- کاهش هوشیاری ذهنی در نتیجهی بیماری، اسیب یا دارو میتواند توانایی بیمار برای انجام اقدامات پیشگیرانه را کاهش دهد.
- بیاختیاری ادرار یا مدفوع می تواند مناطقی از پوست را به صورت دائمی مرطوب نگه دارد. این امر شکنندگی پوست و خطر آسیب پوئستی را افزایش میدهد.
BMI یا شاخص تودهی بدنی بالا یا پایین خطر زخم بستر را افزایش میدهد. افراد با وزن پایین، پد چربی کمتری در اطراف استخوانهایشان دارند؛ حال آن که افراد چاق دچار زخمدر محلهای نامعمول میشوند. مطالعات نشان میدهند خطر بروز زخم فشاری در افراد با BMI بین ۳۰ تا ۳۹.۹، یک ونیم برابر بیشتر است.
عوارض زخم بستر
سلولیت یکی از عوارض احتمالی زخم بستر است. زخم بستر در صورت عدم درمان میتواند به عوارض جدی منجر شود.
سلولیت یک عفونت پوستی باکتریایی بالقوه مرگبار است که میتواند از سطح پوست تا عمیقترین لایهی پوست را درگیر کند. این عارضه ممکن است منجر به سپتیسمی یا مسمومیت خونی و عفونتی گردد که به سایر بخشهای بدن نیز منتشر شود.
اگر زخم بستر تا مفاصل و استخوانها گسترش یابد، عفونتهای استخوان و مفاصل نیز ممکن است رخ دهد. این امر موجب آسیب غضروف و بافت و کاهش عملکرد اندام و مفصل میگردد.
سپسیس نیز میتواند در نتیجهی زخم بستر ر دهد. در این عارضه باکتریها خصوصاً باکتریهای پیشرفته وارد زخم شده و موجب عفونی شدن جریان خون میشوند. سپسیس میتواند موجب شوک و نارسایی اندام شود که وضعیتی مرگبار است.
خطر بروز سرطان مهاجم در سلولهای سنگفرشی پوست نیز متعاقب زخم بستر بالاست.
خلاصه
زخم بسترهای درجه ۲ بین یک تا شش هفته بهبود مییابند؛ اما زخمهایی که به درجهی ۳ یا ۴ میرسند، ممکن است چندیم ماه طول بکشد تا بهبود یابند. حتی ممکن است خصوصاً در بیمارانی که مشکلات پزشکی مداوم دارند، هرگز بهبود نیابند. بیماران و کادر پزشکی می توانند با اقدامات مناسب خطر ابتلا به زخمهای فشاری را به میزان قابل توجهی کاهش دهند.
