آنچه در این سری مقالات به آن خواهیم پرداخت عفونت های قارچی سطحی پوست یا مو(مالاسزیا)هستند. در این عفونتها هیچ بافت زنده مورد حمله قرار نگرفته است و هیچ پاسخ سلولی از طرف میزبان وجود ندارد. اساساً تغییرات پاتولوژیکی ایجاد نشده است. این عفونتها اغلب بی ضررند و بیماران از وضعیت ابتلای خود به آنها بی اطلاع هستند.
قارچهای ایجاد کننده این عفونتها ۴ دسته هستند که به صورت زیر دسته بندی میشوند:
- Malassezia spp
- Hortaea werneckii
- Trichosporon spp
- Piedraia hortae
در این مقاله به بررسی سرده مالاسزیا خواهیم پرداخت:
مالاسزیا از مخمرهای بازیدیومیست هستند و بخشی از فلور طبیعی پوست انسان و حیوانات میباشند. این جنس اکنون شامل ۱۴ گونه است که ۱۳ گونه شان وابسته به چربی هستند. گونه ها عبارتند از:
- M. caprae (اسب وبز)
- M. cuniculi (خرگوش)
- M. dermatis (انسان)
- M. equina (اسب و گاو)
- M. furfur (انسان،گاو،فیل،خوک،میمون،پلیکان،شترمرغ)
- M. globosa (انسان،چیتا،گاو)
- , M. japonica (انسان)
- , M. nana (گربه،گاو،سگ),
- M. obtusa (انسان)
- , M. pachydermatis (گربه،سگ،پرنگان،گوشتخواران)
- , M. restricta (انسان)
- , M. slooffiae (انسان،خوک،گوسفند،بز),
- M. sympodialis (انسان،اسب،خوک،گوسفند)
- M. yamatoensis (انسان)
گونه مالاسزیا ممکن است باعث تظاهرات پوستی متعددی از جمله ،درماتیتیت سبوریک، پیتریازیس ورسیکالر،شوره سر، اگزما اتوپیک و فولیکولیت بشود. M. pachydermatis باعث التهاب گوش در در سگ ها میشود. مالاسزیا به علت وابستگی به لیپید معمولا در بیماران دریافت کننده لیپید با کاتترهای خط مرکزی به خصوص در نوزادان دیده میشود.
به استثنای M. pachydermatis، جداسازی اولیه و کشت گونه مالاسزیا چالش برانگیز است، زیرا رشد درون کشتگاهی(in vitro) باید توسط روغن های طبیعی یا سایر مواد چرب تحریک شود.
شایع ترین ماده مورد استفاده برای پوشش سقفی آکسیدوز سابوروز (SDA) حاوی سیکلوهایسیمید (actidione) با روغن زیتون است یا به جای آن استفاده از یک رسانه تخصصی تر مانند لیمینگ و ناتم آگار یا آگار دیکسون تغییریافته میباشد.
تظاهرات بالینی:
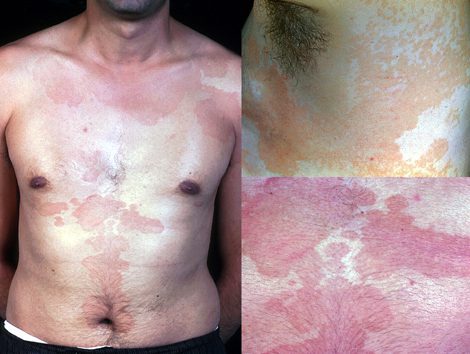
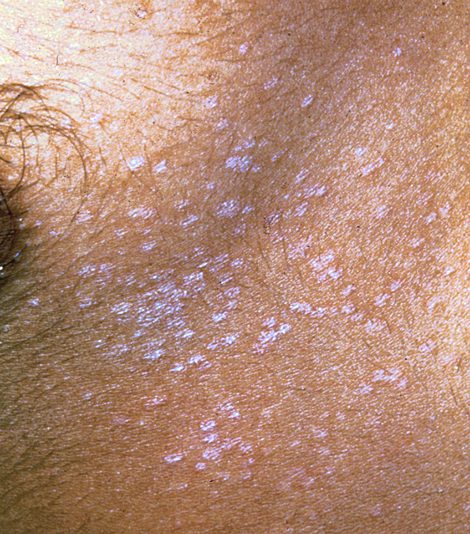
- پیتریازیس ورسیکالر:یک بیماری مزمن و قارچی سطحی پوست است که با ضایعات سفید، صورتی، خشخاشی و یا قهوه ای شناخته شده است که اغلب با هم ترکیب شده و سطح پوست با لایه های پوسته پوسته پوشیده شده است.رنگ لکه ها با توجه به رنگ پوست بیمار، قرار گرفتن ناحیه موردنظر در معرض نور خورشید و شدت بیماری متفاوت است.ضایعات بر روی تنه، شانه ها و بازوها، به ندرت بر روی گردن و صورت ذیده می شوند، و دارای رنگ سبز فسفری در زیر نور UV وود است.افراد جوان اغلب دچار بیماری میشوند، اما این بیماری ممکن است در دوران کودکی و پیری نیز رخ دهد.
- پیتریازیس فولیکولیتیس:این بیماری به صورت پاپول ها و پوستولهای فولیکولار در پشت، سینه واندامهای فوقانی، گاهی اوقات گردن و به ندرت صورت دیده میشود.این ضایعات خارش دار هستند و اغلب پس از قرار گرفتن در معرض آفتاب ظاهر می شوند. در نمونه های بیوپسی، مخمرهای زیادی که در دهانه فولیکول های آلوده قرار دارند، دیده میشوند. در اکثر موارد بیمار به درمان موضعی با ایمیدازول پاسخ می دهد، اما بیماران با ضایعات گسترده اغلب نیاز به درمان خوراکی با کتوکونازول یا ایتراکونازول دارند. اعمال پیشگیرانه یک یا دو بار در هفته برای جلوگیری از عود بیماری اجباری است.
- سبوریک درماتیتیت و شوره:شواهد موجود نشان می دهد مالاسزیا، همراه با فاکتورهای میزبان علت مستقیم درماتیت سبورئیک، با شوره سر که جزو تظاهرهای پوستی خفیف است میشود.عوامل میزبان عبارتند از: استعداد ژنتیکی، مولفههای روانی (عوامل غدد درون ریز یا عوامل عصبی)، تغییرات در میزان و ترکیب چربی پوست (افزایش استرهای موم و تغییر از تریگلسیرید به زنجیره های اسید چرب کوتاه)، افزایش قلیاییته پوست (به علت عرق کردن) و عوامل خارجی محلی مانند انسداد آن نقطه.بیماران مبتلا به بیماری های عصبی مانند بیماری پارکینسون و کسانی که مبتلا به ایدز هستند، معمولاً بیشتر تحت تاثیر قرار می گیرند.تظاهرات بالینی با اریتما و پوسته پوسته شدن در مناطق غنی از غدد سباسه یعنی پوست سر، صورت، ابرو، گوش و بالا تنه بالا دیده می شود.ضایعات قرمز و پوسته پوسته شده چرب هستند و خارش در پوست سر معمول است. ویژگی های بالینی معمول است و تشخیص بیماری های پوستی غیر ضروری است. استفاده از ایمیدازول موضعی توصیه می شود، به خصوص کتوکونازول که به عنوان عامل موثر رفع قارچ شناخته شده است. عود بیماری شایع است و در صورت لزوم دوباره درمان می شود، ساده ترین راه برای درمان کنترل و مدیریت طولانی مدت است.
تشخیص آزمایشگاهی:
۱. موارد بالینی:
تهیه ضایعات پوستی از بیماران مبتلا به ضایعات سطحی، تهیه نمونه خونی و از افراد مشکوک مبتلا به قارچ.
۲. میکروسکوپی مستقیم:
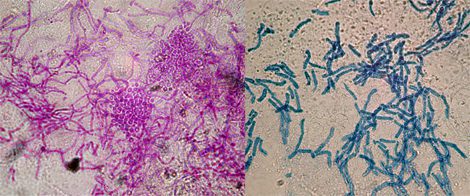
نمونههای پوستی که از پوست بیماران مبتلا به پیتریازیس ورسیکالر گرفته شده است، به سرعت در محلول ۱۰٪ KOH، گلیسرول و پارکر تزریق می شوند و خوشه های مشخصی ازمخمرهای، با ستون های ضخیم، سلول های مخلوط درحال جوانه زنی و فرم های کوتاه زاویه ایا تا قطر ۸ میلیمترویژگی های میکروسکوپی برای Malassezia furfur بوده؛آماده سازی کشت معمولا ضروری نیست.
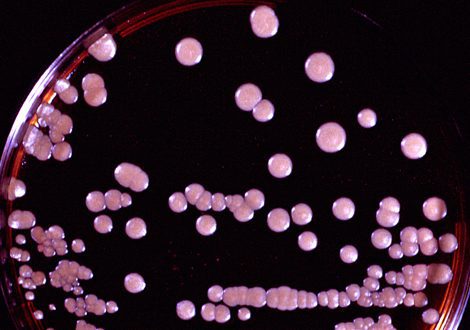
۳.کشت سلولی:کشت فقط در مورد مشکوک به فومزی وجود دارد. مالاسزیا فورفور یک مخمر لیپوفیل است، بنابراین برای رشد در محیط in vitro باید روغن های طبیعی یا سایر مواد چرب برای تحریکاستفاده شود. شایعترین روش استفاده از پوشش سقفی سابورود دگزستروز با روغن زیتون و یا استفاده از یک ماده تخصصی تر مانند آگار دیکسون است که حاوی گلیسرول مونوئولات (یک بستر مناسب برای رشد) است.
۴تست سرولوژی:در حال حاضر هیچ روش سرولوژیکی برای تشخیص عفونت مالاسزیا وجود ندارد.
کنترل
مناسب ترین درمان ضد قارچی برای پیتریازیس ورسیکالیس استفاده از یک ایمدیزول موضعی در یک محلول یا پماد است. شامپو کتوکونازول بسیار موثر می باشد.درمان های جایگزین عبارتند از: شامپو روی پیریتیون یا لوسیون سولفید سلنیوم( روزانه به مدت ۱۰ تا ۱۴ روز )یا استفاده از پروپیلن گلیکول ۵۰ درصد در آب دو بار در روز (برای ۱۴ روز) می باشد. در موارد شدید با ضایعات گسترده و یا در مواردی که ضایعات مقاوم به درمان موضعی شوند یا در موارد عود و بازگشت دوباره، درمان خوراکی با ایتراکونازول (۲۰۰ میلی گرم در روز برای ۵-۷ روز) معمولا موثر است.سلول های مخمر ممکن است در ۳۰ روز پس از درمان، در اسکرپین های پوست مجدداً دیده شود، بنابراین بیماران باید در زمینه های بالینی مرتباً تحت نظارت قرار گیرند.به بیماران نیز باید آگاهی داده شود که ممکن است چند ماه طول بکشد تا رنگ پوست به حالت عادی برسد حتی پس از اینکه عفونت با موفقیت درمان شد عود بیماری امکان پذیر بنابراین درمان آن با یک عامل موضعی یک یا دو بار در هفته برای جلوگیری از عود مجدد ضروری است.