هپاتیت خودایمنی با اتوایمیون، التهاب کبدی است که هنگام برانگیختگی سیستم ایمنی بدن بر علیه سلولهای کبدی بروز پیدا میکند. علت دقیق این بیماری نامشخص است؛ اما عوامل ژنتیکی و محیطی به نظر میرسد که در طول زمان برای بروز این بیماری با یکدیگر همکاری میکنند. هپاتیت اتوایمیون در صورتی که درماننشده باقی بماند میتواند به زخم کبدی یا سیروز در طول زمان منجر شود که در نهایت سبب از کار افتادن کلیه میشود.
در صورت تشخیص و اقدام به درمان زودهنگام، معمولا این بیماری میتواند با داروهای سرکوبکنندهی سیستم ایمنی تحت کنترل قرار گیرد. پیوند کبد، در صورتی که بیماری از کنترل خارج شود، گزینهی بعدی بیمار محسوب میشود.
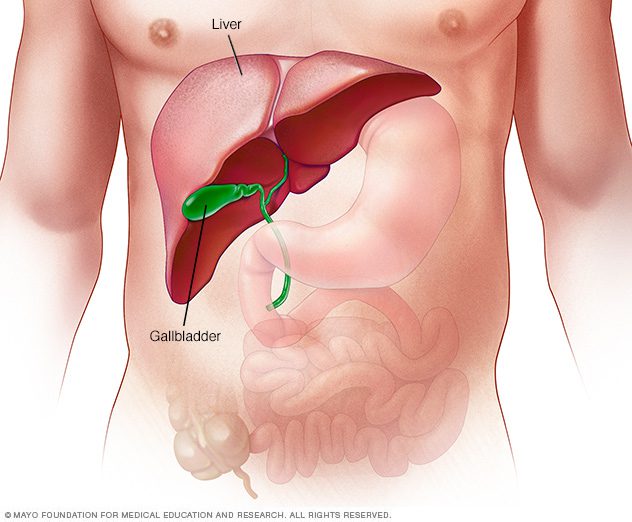
کبد بزرگترین ارگان داخلی بدن است که در ناحیهی بالای شکم، زیر دیافراگم قرار گرفته است.
علائم و نشانهها
علائم و نشانههای هپاتیت اتوایمیون میتوانند طیفی از خفیف تا شدید را در بر گیرند؛ برخی افراد علائم اندکی بروز میدهند و با مشکلات اندکی در مراحل اولیهی بیماری دست و پنجه نرم میکنند. در حالی که عدهای دیگر نشانههای و علائمی را بروز میدهند؛ از قبیل:
- خستگی
- ناراحتی در شکم
- زرد شدن رنگ پوست و سفیدی چشم (یرقان)
- بزرگ شدن کبد
- ظاهر شدن عروق خونی روی پوست (آنژیومای عنکبوتی)
- راش پوستی
- درد مفاصل
- فقدان قاعدگی در زنان
چه زمان باید به پزشک مراجعه کرد؟
در صورت مشاهدهی علائم و نشانههای ذکرشده که شما را نگران میکنند، با پزشک در میان بگذارید.
دلایل
هپاتیت خودایمن زمانی رخ میدهد که سیستم ایمنی بدن که در حالت طبیعی به عوامل بیگانهی پاتوژن نظیر ویروس و باکتری، حمله میکند، به سلولهای کبدی حمله کند.
این حمله موجب التهاب مزمن و آسیب جدی به سلولهای کبدی میشود. علت این که بدن بر علیه خود حمله میکند نامشخص است اما محققان عقیده دارند میتواند به علت نقص عملکرد ژنهای کنترلکنندهی سیستم ایمنی و قرارگیری در معرض ویروس و داروهایی خاص باشد.
انواع هپاتیت خودایمن
پزشکان دو نوع اصلی از این بیماری را شناسایی کردهاند:
هپاتیت اتوایمیون نوع ۱: رایجترنی نوع بیماری هپاتیت خودایمنی است که میتواند در هر سنی رخ دهد. نیمی از افرادی که به این بیماری مبتلا میشوند، به بیماریهای خودایمنی دیگری نیز نظیر بیماری سلیاک، روماتوئید آرتریت و کولیت اولسراتیو مبتلا هستند.
هپاتیت اتوایمیون نوع ۲: با وجود این که بزرگسالان نیز میتوانند به این بیماری مبتلا شوند، در میان کودکان و نوجوانان رایجتر است. بیماریهای خودایمنی دیگر ممکن است این بیماری را همراهی کنند.
فاکتورهای ریسک
فاکتورهایی که ریسک ابتلا به هپاتیت خودایمنی را افزایش میدهند عبارتاند از:
- مؤنث بودن: با وجود این که هم زنان و هم مردان به این بیماری مبتلا میشوند، شیوع آن در زنان رایجتر است.
- سابقهی ابتلا به عفونتهای خاص: بیماری هپاتیت خودایمنی پس از ابتلا به بیماری و عفونتهای خاصی ممکن است بروز پیدا کند. سرخک، هرپس ساده و ویروس Epstein-Barr virus که با بیماریهای هپاتیت نوع A، B یا C مرتبط هتسند، میتوانند زمینهساز هپاتیت خودایمنی شوند.
- وراثت: پژوهشها نشان میدهند عوامل ژنتیکی میتوانند زمینهساز باشند.
- ابتلا به سایر بیماریهای خودایمنی: بیماران مبتلا به سایر بیماریهای خودایمنی نظیر بیماری سلیاک، روماتوئید آرتریت یا بیماری گراویس در معرض خطر بیشتری برای ابتلا به هپاتیت خودایمنی قرار دارند.
مشکلات
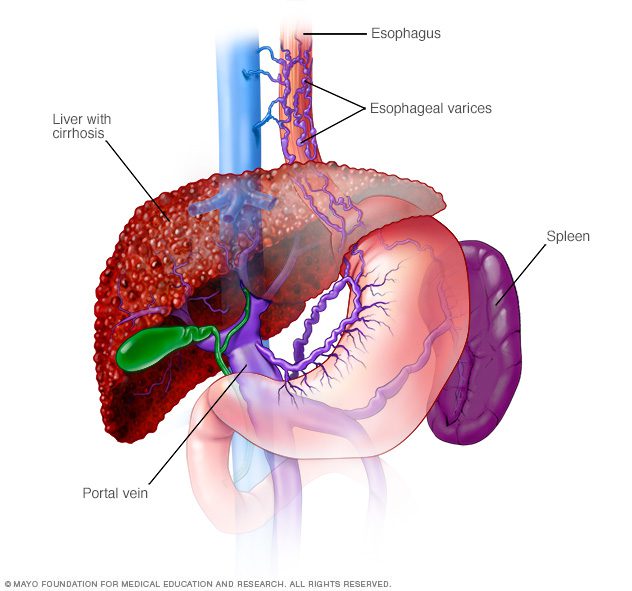
واریس ازوفاژیال به شرایطی گفته میشود که در آن، وریدهای مری به سبب انسداد ورید پورت کبدی، که خون را در حفرهی شکم از اندامهای نظیر پانکراس، رودهها و کبد جمعآوری میکند، بزرگ میشود.
واریس ازوفاژیال (بزرگ شدن وریدها در مری): زمانی که گردش خون پورتال کبدی بلوکه شود، خون به درون سایر عروق آن ناحیه، معمولا وریدهای معده و مری، تخلیه میشود. از آن جایی که این وریدها خون بیشتری نسبت به حالت عادی حمل میکنند، ممکن است خونریزی ایجاد شود. خونریزی گسترده در مری یا معده از این عروق خونی، شرایطی خطرناک و اورژانسی است که به مراقبتهای فوری نیاز دارد.
آسیت (وجود مایع در حفرهی شکمی): کبد میتوند سبب شود که مقادیر بالای مایع درون شکم جمع شود. آسیت به ایجاد اختلال در تنفس، شرایط ناراحتکنندهای را پدید میآورد و اغلب نشانهای از سیروز پیشرفته است.
نارسایی کبد: زمانی که آسیب به سلولهای کبدی بسیار پیشرفته شود، امکان داشتن فعالیت نرمال از این سلولها سلب میشود. در این شرایط، پیوند کبد انجام میشود.
سرطان کبد: افرادی که به سیروز کبدی مبتلا هستند، ریسک ابتلا به سرطان بالاتری دارند.
تشخیص
تستها و آزمایشهایی که برای تشخیص هپاتیت اتوایمیون انجام میشوند، عبارتاند از:
آزمایش خون: گرفتن نمونهای از خون برای سنجش آنتیبادیهای آن میتواند برای تشخیص بیماری هپاتیت خودایمنی از سایر انواع هپاتیت، نظیر هپاتیت ویروسی و سایر بیماریهایی که علائم مشابه دارند، استفاده شود.
تست آنتیبادی میتواند نوع هپاتیت اتوایمیون را نیز مشخص کند.
بیوپسی کبد: پزشکان ممکن است از بیوپسی کبد برای تشخیص نهایی نوع بیماری و درجهی آسیب کبدی استفاده کنند. در حین پروسه، نمونهی کوچکی از سلولهای کبدی با سوزن باریکی که به درون حفرهی شکمی فرستاده میشود، برداشته شده و برای آنالیز به آزمایشگاه فرستاده میشود. ممکن است در بیوپسی از سونوگرافی برای هدایت سوزن استفاده شود.
درمان
درمان دارویی
هپاتیت اتوایمیون از هر نوعی که باشد، هدف از درمان آن توقف یا کاهش سرعت حملات سیستم ایمنی به سلولهای کبدی است که به کاهش سرعت رشد بیماری کمک میکند. برای رسیدن به این هدف، به داروهایی برای کاهش فعالیت سیستم ایمنی نیاز است. آغاز روند درمان معمولا با داروی پردنیزون انجام میشود. داروی دیگری با نام آزاتیوپرین ممکن است علاوه بر پردنیزون تجویز است.
پرنیزون، خصوصاً زمانی که در طولانیمدت استفاده شود، میتواند طیفی از از عواض جانبی را شامل شود؛ از قبیل دیابت، استئوپوروزیس (پوکی استخوان)، استونکروزیس (شکستگی استخوان)، فشار خون بالا، کاتاراکت (آبمروارید)، گلوکوم و افزایش وزن. پزشکان معمولا پردنیزون را در روز بالا در ماه اول آغاز روند درمان تجویز میکنند و برای کاهش عوارض جانبی، دوز آن را به تدریج، در طول چند ماه بعد، کاهش میدهند، تا حدی که بیماری را تحت کنترل در آورد.
اضافه کردن آزاتیوپرین میتواند برای کاهش عوارض جانبی پردنیزون مفید باشد.
بیشتر افراد استفاده از پردنیزون را برای حداقل ۱۸ تا ۲۴ ماه ادامه میدهند و بسیاری نیز، مادامالعمر آن را مصرف میکنند.
با وجود این که به نظر میرسد بیماری برای چند سال پس از درمان دارویی متوقف شده است، اما در صورت توقف مصرف داروها باز میگردد.
پیوند کبد
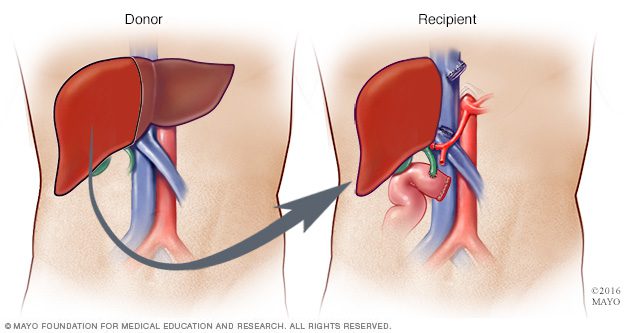
زمانی که داروها نتوانند روند بیماری را متوقف کنند یا بیمار به سیروز یا نارسایی کبدی مبتلا شود، گزینهی درمانی پیوند کبد خواهد بود. در جراحی پیوند کبد، کبد بیمار شما از بدنتان خارج میشود و با کبد سالم اهدایی جایگزین میشود. در بسیاری از موارد، کبد اهدایی از قسمتی از کبد اهداکنندهی زنده برداشته شود؛ هر دو قسمت پس از عمل به رشد خود ادامه میدهند تا دو کبد سالم را به وجود بیاورند.
پیوند کبد با اهداکنندهی زنده؛ در این پروسه، جراح تقریبا ۶۰% از کبد اهداکننده را برمیدارند و به بدن فرد بیمار انتقال میدهد.

ممنون.از اطلاعات خوبتون.
سلام
من احتمال اینکه ب این بیماری میتلا باشم هست
هنوز جواب ازمایشم نیومده
اخرش این بیماری درمان نداره؟
یعنی بعد چندسال کنترل اخرش مرگه؟؟؟
سلام با آرزوی سلامتی برای شما
همونطور که تو مقاله هست، درمان این بیماری ابتدا با سرکوب سیستم ایمنی و سپس پیوند کبده. پیشآگهیاش هم به این صورته:
“پیشآگهی هپاتیت خودایمنی ابتداءً به شدت التهاب کبد بستگی دارد. بیماران با تظاهرات اولیهی شدید معمولاً دورنمای بدتری از بیمارانی دارند که بیماری اولیهشان خفیف بوده است. شبیه به این، ناتوانی در ورود به بهبود بیماری یا چندین عود، در طول درمان یا پس از ترک آن، یک پیشآگهی بدتر را نشان میدهد.
بدون درمان، نزدیک به ۵۰ درصد بیماران هپاتیت خودایمنی شدید را تقریباً در ۵ سال اول از دست میدهیم، و بیشتر بیماران ۱۰ سال پس از ظهور بیماری جان خود را از دست میدهند. نشان داده شده که درمان با کورتیکوستروئیدها شانس بقا را به طور جدی بهبود میبخشد. امید به زندگی ۱۰ ساله برای بیماران درمان شده، با و بدون سیروز، به ترتیب ۸۹ و ۹۰ درصد بوده است. در واقع، امید به زندگی بیماران در بهبود بالینی بیماری شبیه به جمعیت عمومی است.”