رادیوجراحی استریوتاکتیک (SRS) از پرتوهای بسیار متمرکز برای درمان تومورها و دیگر عارضههای موجود در مغز، گردن و سایر قسمتهای بدن استفاده میکند. این روش نوعی جراحی در مفهوم سنتی آن نیست؛ چرا که طی آن برشی صورت نمیگیرد. در عوض، SRS از تصویربرداری سهبعدی برای تعیین نقطهی هدفِ دُز بالای پرتوهای تابشی با کمترین اثر مخرب بر روی بافتهای سالم اطراف، استفاده میکند.
مانند سایر حالتهای تابش پرتو، رادیوجراحی استریوتاکتیک با آسیب رساندن به DNA سلولهای هدف، اثر خود را اعمال میکند. در نتیجه سلولهای تحت تابش، توانایی تولیدمثل خود را از دست داده و بدین ترتیب تومور موردنظر کوچک میشود. رادیوجراحی استریوتاکتیکِ مغز و نخاع، معمولاً طی یک جلسه انجام میشود. رادیوجراحی بدن که برای درمان تومورهای ریه، کبد، غدد فوقکلیه و دیگر بافتهای نرم صورت میگیرد، معمولاً چندین جلسه را شامل میشود. به هنگام استفاده از رادیوجراحی استریوتاکتیک برای درمان تومورهای غیرمغزی، گاهی این روش رادیوتراپی استریوتاکتیک بدن۱ (SRBT) یا رادیوتراپی استریوتاکتیک کاهنده۲ (SABR) نامیده میشود.
انواع رادیوجراحی استریوتاکتیک
پزشکان از سه نوع تکنولوژی برای تابش پرتو حین انجام رادیوجراحی استریوتاکتیک استفاده میکنند:
- شتابدهندهی خطی۳ (LINAC): دستگاههای لیناک، از پرتوهای X (فوتونها) برای درمان ناهنجاریهای سرطانی و غیرسرطانی مغز و سایر بخشهای بدن استفاده میکنند. این دستگاهها با نام شرکت تولیدکنندهی خود نیز شناخته میشوند. به عنوان مثال، CyberKnife ،Axesse ،Novalis Tx ،TrueBeam و XKnife از جمله دستگاههای لیناک موجود در بازار میباشند. با این دستگاهها، SRS طی یک جلسه یا برای تومورهای بزرگتر بین سه تا پنج جلسه تحت عنوان رادیوتراپی استریوتاکتیک تفکیکی انجام میگیرد.
رادیوجراحی استریوتاکتیک با چاقوی گاما: در این تکنولوژی، دُز دقیقی از ریزپرتوهای گاما بر روی هدف تابانده میشود.
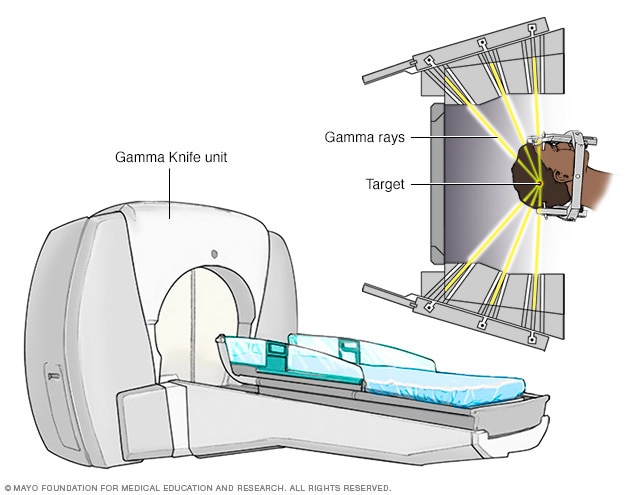
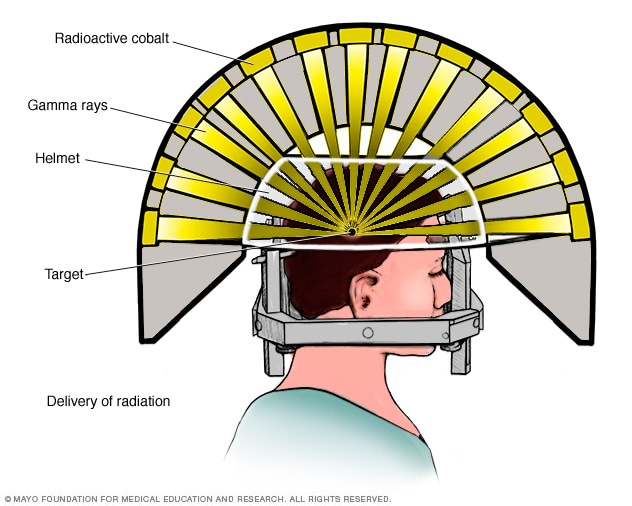
- چاقوی گاما (Gamma Knife): دستگاههای چاقوی گاما از ۱۹۲ یا ۲۰۱ ریزپرتو گاما برای هدفگیری و درمان ناهنجاریهای سرطانی و غیرسرطانی مغزی استفاده میکنند. این دستگاهها نسبت به دستگاههای لیناک کارآیی کمتری داشته و اصولاً برای تومورهای مغزی کوچک تا متوسط و جراحتهای مغزی مرتبط با انواع شرایط پزشکی استفاده میشوند.
هدفگیری با چاقوی گاما: هر یک از پرتوها بهتنهایی برای نفوذ به بافت مغزی بسیار ضعیف میباشند. با تقاطع پرتوها، تابش بسیار قدرتمندی حاصل میشود.
- پرتوی پروتونی (Proton beam-رادیوجراحی با ذرهی باردار): این روش جدیدترین نوع رادیوجراحی استریوتاکتیک بوده که تنها در مراکز تحقیقاتی محدودی در ایالات متحده انجام میشود. پرتوی پروتونی قابلیت درمان تومورهای مغزی را طی یک جلسه با رادیوجراحی استریوتاکتیک و تومورهای بدن را طی چندین جلسه با رادیوتراپی استریوتاکتیک تفکیکی داراست.
طرز کار
همهی انواع رادیوجراحی و رادیوتراپی استریوتاکتیک به طرز مشابهی کار کرده و طی آنها، تجهیزات تخصصی ریزپرتوهای بسیاری را بر روی تومور یا نقطهی هدف دیگری متمرکز میکنند. هر پرتو بهتنهایی بر روی بافت عبوری اثر ناچیزی دارد؛ اما تابش دُز هدفداری از پرتوها و تقاطع آنها در محل موردنظر، باعث کوچکشدن تومور، بستهشدن عروق خونی ناحیه و عدم خونرسانی به تومور طی دورهی درمان میشود. دقت بالای رادیوجراحی استریوتاکتیک به معنای وارد شدن کمترین آسیب به بافتهای سالم اطراف میباشد. در بیشتر موارد، رادیوجراحی در مقایسه با دیگر انواع جراحی سنتی یا رادیوتراپی، عوارض جانبی کمتری دارد.
تابش پرتو با چاقوی گاما
موارد استفاده
رادیوجراحی استریوتاکتیک برای اولین بار در دههی ۱۹۵۰ به عنوان جایگزینی ایمنتر و با تهاجم کمتر برای جراحی استاندارد مغزی (نوروجراحی) که با ایجاد برش در پوست، جمجمه، پردههای پوشانندهی مغزی و بافت مغز همراه بود، معرفی شد. از آن به بعد، استفاده از SRS به عنوان روشی برای درمان انواع مختلف عارضههای نورولوژیکی و عارضههای دیگر شامل موارد زیر گسترش یافت:
- تومور مغزی: رادیوجراحی از جمله چاقوی گاما، اغلب برای درمان تومورهای مغزی غیرسرطانی (خوشخیم) و سرطانی (بدخیم) استفاده میشود. از این موارد میتوان به مننژیوما، گلیوما، آستروسیتومای آناپلاستیک، گلیوبلاستوما، کوردوما، کندروسارکوما، همانژیوبلاستوما و کرانیوفارنژیوما اشاره کرد. SRS برای درمان سرطانهایی که از سایر بخشهای بدن به مغز مهاجرت کردهاند نیز استفاده میشود.
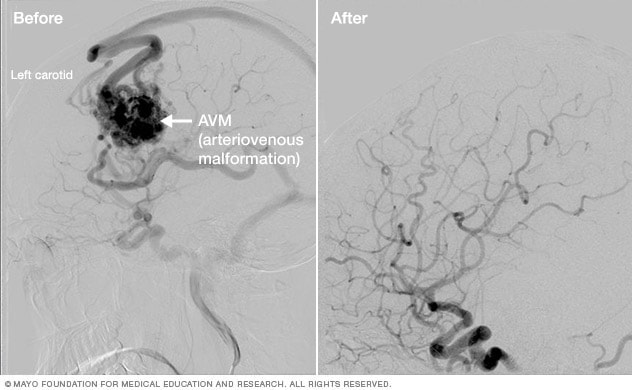
- بدشکلیهای شریانیوریدی مغز ۴ (AVM): منظور از AVM، در هم پیچیدگی غیرعادی شریانها و وریدها در مغز میباشد. در این عارضه خون با دور زدن مویرگها، مستقیماً از شریان به ورید وارد میشود. AVMها جریان عادی خون را مختل کرده و موجب خونریزی (هموراژ) یا سکتهی مغزی میشوند. رادیوجراحی استریوتاکتیک AVM را تخریب کرده و به مرور زمان موجب بستهشدن عروق خونی درگیر در ساختار آن میگردد.
- نورالژی عصب سهقلو (تریژمینال): نورالژی عصب سهقلو نوعی عارضهی دردناک مزمن مربوط به یکی یا هردو عصب سهقلو میباشد. این دو عصب انتقال اطلاعات حسی را مابین مغز و نواحی پیشانی، گونه و فک پایین بر عهده دارند. این ناهنجاری عصبی، با درد شدید ناحیهی صورت همراه بوده که مشابه وارد شدن شوک الکتریکی است. درمان SRS برای این عارضه، ریشهی این اعصاب را مورد هدف قرار داده تا در سیگنالهای درد اختلال ایجاد کند.
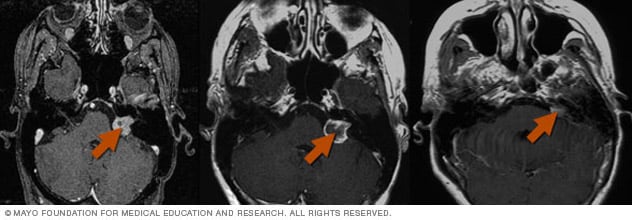
- نوروم شنوایی: نوروم شنوایی (شوانومای وستیبولار) نوعی تومور غیرسرطانی بوده که میان دو عصب شنوایی و تعادلی رشد میکند. این دو عصب از گوش داخلی به سمت مغز طی مسیر میکنند. با اعمال فشار از سوی تومور بر روی عصب، فرد فقدان شنوایی، گیجشدگی، عدم قابلیت حفظ تعادل و تینیتوس را ممکن است تجربه کند. با رشد تومور، فشار همچنین ممکن است بر روی اعصاب حسی صورت و اعصاب کنترلکنندهی حرکات عضلات صورت نیز وارد شود. رادیوجراحی استریوتاکتیک رشد تومور را متوقف کرده و اندازهی نوروم شنوایی را با حداقل خطر آسیب دائمی عصب، کاهش میدهد.
- تومورهای هیپوفیزی: تومورهای غدهی لوبیاییشکل واقع در قاعدهی مغز (غدهی هیپوفیز)، عوارض متعددی ممکن است به دنبال داشته باشند. غدهی هیپوفیز میزان هورمونهای کنترلکنندهی عملکردهای متعدد بدن از جمله پاسخ به استرس، متابولیسم، رشد و عملکرد جنسی را تنظیم میکند. رادیوجراحی میتواند برای کوچک کردن تومور مذکور و کاهش اختلال ایجاد شده در عملکرد تنظیم هورمونی هیپوفیز به کار گرفته شود.
- رعشه (Tremor): رادیوجراحی استریوتاکتیک برای درمان رعشهها و لرزشهای مرتبط با ناهنجاریهای عملکردی نورولوژیک مانند پارکینسون و رعشهی ذاتی ممکن است استفاده شود.
- سایر سرطانها: SRS برای درمان سرطانهای کبد، ریه و ستونفقرات نیز ممکن است به کار گرفته شود.
محققان همچنان در حال مطالعه بر روی امکان استفاده از رادیوجراحی استریوتاکتیک در درمان عارضههایی همچون لنفوما، ملانومای چشم، سرطان پستان، سرطان ریه، سرطان پروستات، تشنج و ناهنجاریهای روانشناختی مانند اختلال وسواس فکری-عملی۵ هستند.
خطرات
رادیوجراحی استریوتاکتیک شامل برشهای جراحی نبوده و به همین دلیل، در حالت کلی نسبت به جراحی سنتی با خطر کمتری همراه است. در جراحی سنتی، خطر عوارضی همچون بیهوشی، خونریزی و عفونت وجود دارد. عوارض جانبی اولیهی SRS معمولاً موقتی و شامل موارد زیر میباشند:
- خستگی: نوعی خستگی در اولین هفتههای پس از درمان با SRS، احساس میشود.
- تورم: تورم در مغز یا در نزدیکی محل درمان ممکن است علائمی همچون سردرد، حالت تهوع و استفراغ به دنبال داشته باشد. پزشک برای پیشگیری از این علائم یا درمان آنها، احتمالاً داروهای ضدالتهابی تجویز میکند.
- مشکلات مو و پوست سر: قسمتهایی از پوست سر که تجهیزات درمانی طی درمان به آنها متصل شده است، ممکن است قرمز و حساس شده و سوزش در آن نواحی احساس شود. برخی افراد به صورت موقت میزان کمی از موهای خود را از دست میدهند.
برخی افراد بهندرت پس از ماهها با عوارض جانبی دیرظهور از جمله دیگر مشکلات نورولوژیکی و مغزی روبرو میشوند.
آمادهسازی
آمادهسازی بیمار برای انجام رادیوجراحی استریوتاکتیک و رادیوتراپی استریوتاکتیک بدن، به شرایط بیمار و ناحیهی تحت درمان بدن بستگی داشته و شامل مراحل زیر میباشد:
غذا و داروها
- خوردن و آشامیدن بیمار باید از شب قبل از انجام فرآیند درمانی متوقف شود.
- در ارتباط با امکان مصرف داروهای منظم همیشگی خود در شب قبل و صبح روز فرآیند، با پزشک خود مشورت کنید.
لباس و وسایل شخصی
بیمار باید لباس راحت و گشاد به تن داشته باشد. از به همراه داشتن موارد زیر حین انجام SRS مغز یا ستونفقرات، بپرهیزید:
- جواهرات
- عینک
- لنز تماسی چشم
- آرایش
- لاک ناخن
- دندان مصنوعی
- کلاهگیس یا هر نوع موی مصنوعی
احتیاطهای لازم در ارتباط با حساسیتها و داروهای مصرفی
در شرایط زیر، با پزشک خود مشورت کنید:
- مصرف مداوم قرص یا انجام تزریق برای کنترل دیابت
- داشتن حساسیت به حلزون یا ید که از نظر شیمیایی با رنگهای خاص مورداستفاده در فرآیند مرتبط میباشند
- وجود تجهیزات خاص پزشکی در داخل بدن؛ از جمله، دریچهی قلب مصنوعی، ضربانساز قلب، گیرهی آنوریسم، تحریککنندههای عصبی یا اِستنت.
- هر نوع داروی مصرفی خود را با خود به مرکز درمانی برده و در ارتباط با اقدامات لازم در این راستا در روز انجام پروسهی درمان، سوال کنید.
انتظارات
رادیوجراحی استریوتاکتیک معمولاً نوعی فرآیند درمانی سرپایی است؛ اما کل فرآیند مذکور، تقریباً یک روز طول میکشد. احتمالاً به بیمار گفته میشود که با یکی از افراد خانواده یا یکی از دوستان خود به عنوان همراه در طول فرآیند و برای کمک به بازگشت فرد به خانه، به مرکز مراجعه کند. در برخی موارد، بیمار لازم است یک شب در بیمارستان بماند. طی پروسهی درمان، به بیمار لاین داخل وریدی (IV) متصل میشود. این وسیله لولهای است که از طریق آن مایعات به داخل جریان خون وارد شده تا آب بدن بیمار علیرغم عدم مصرف آب و غذا، حفظ شود. در انتهای این وسیله سوزنی در داخل یکی از وریدها، معمولاً یکی از وریدهای بازو، تعبیه میشود.
قبل از پروسه
اولین اقدامات در این روند درمانی به موقعیت ناحیهی تحت درمان و نوع تجهیزات مورداستفاده برای تابش پرتو بستگی دارد. مراحل آمادهسازی برای رادیوجراحی استریوتاکتیک مغزی با چاقوی گاما و لیناک بسیار مشابه بوده و شامل سه مرحله میباشند:
۱. قرار دادن کلاه خاص بر روی سر بیمار: قبل از انجام پروسه، قاب سبکوزنی با چهار سنجاق به سر بیمار متصل میشود. این قاب سر بیمار را حین رادیوتراپی، ثابت نگه داشته و به عنوان نقطهی مرجعی برای تمرکز پرتوها عمل میکند. در برخی انواع رادیوجراحی مغزی ممکن است نیازی به این وسیله نباشد. در صورت نیاز به این کلاه، به چهار محل اتصال سنجاقها بر روی پوست سر (دو نقطه بر روی پیشانی و دو نقطه در عقب سر)، بیحسکننده تزریق میشود. موهای بیمار تراشیده نشده و احتمالاً از شامپوی خاصی برای شستشوی پوست سر و کمک به ثبات کلاه بر روی سر بیمار استفاده میشود.
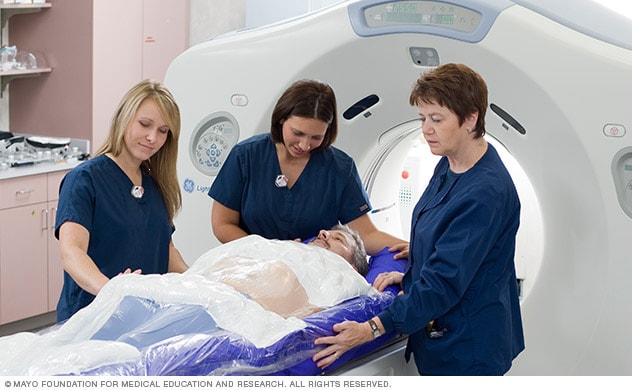
۲. تصویربرداری: پس از اتصال کلاه به سر، اسکنهایی از مغز بیمار گرفته میشود تا موقعیت تومور یا دیگر ناهنجاری موجود، نسبت به کلاه مشخص شود. نوع اسکن مورداستفاده به عارضهی موجود بستگی دارد:
- تومورها: روشهای تصویربرداری از تومور شامل اسکن برشنگاری کامپیوتری (CT اسکن) یا تصویربرداری تشدید مغناطیسی (MRI) میباشند. در CT اسکن، توسط دستهای از پرتوهای X و در اسکن MRI، با استفاده از یک محیط مغناطیسی و امواج رادیویی، تصاویر جزئی از مغز تهیه میشود. پزشکان ممکن است برای مشاهدهی عروق خونی مغز و تأکید بر روی گردش خون مغزی، نوعی رنگ به یک رگ خونی تزریق کنند. در برخی موارد، هم MRI و هم CT اسکن انجام میشود.
- بدشکلیهای شریانیوریدی مغزی (AVM): تصویربرداری از AVM مغزی شامل CT اسکن، اسکن MRI، آنژیوگرام مغزی یا ترکیبی از این تستها است. در آنژیوگرام مغزی، پزشک لولهی کوچکی به داخل یکی از عروق خونی ناحیهی کشالهی ران وارد کرده و با استفاده از تصویربرداری با پرتو X، آن را به سمت مغز هدایت میکند؛ همچنین با تزریق رنگ به عروق خونی، امکان مشاهدهی آنها با پرتو X را فراهم میسازد. تزریق رنگ در CT اسکن یا MRI نیز برای مشاهدهی عروق خونی و تأکید بر روی گردش خون، امکانپذیر است.
- نورالژی عصب سهقلو: در این مورد نیز از CT اسکن یا MRI برای ایجاد تصاویری از فیبرهای عصبی استفاده میشود تا درمان عارضه با گزینش ناحیهی هدف انجام گیرد.
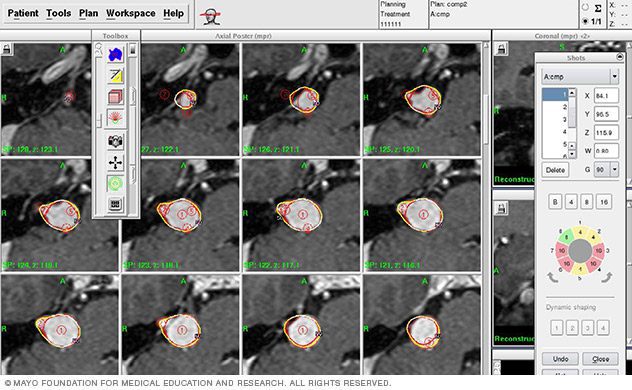
۳. طرحریزی دُز تابشی: نتایج اسکنهای مغزی به یک سیستم طرحریزی کامپیوتری داده میشود تا تیم رادیوجراحی بتواند ناحیههای مناسب برای درمان، دُز تابش و چگونگی متمرکز ساختن پرتوها برای درمان را تعیین کند. این مرحله یک تا دو ساعت به طول میانجامد. طی این زمان، بیمار در اتاق دیگری استراحت میکند؛ اما کلاه مخصوص باید بر روی سرش باقی بماند.
طرحریزی کامپیوتری دُز تابشی در رادیوجراحی استریوتاکتیک
آمادهسازی بیمار برای رادیوجراحی یا رادیوتراپی استریوتاکتیک سایر نواحی بدن شامل مراحل متعددی به صورت زیر است:
۱. علامتگذاری: برخی تکنولوژیهای SRS، نیازمند جاگذاری نشانگذار ثابتی در محل یا نزدیکی تومور میباشند. این پروسه معمولاً به صورت یک فرآیند مقدماتیِ سرپایی انجام میشود؛ اما برای بیشتر تکنولوژیهای تحت هدایت CT، این مرحله نیاز نیست.
۲. شبیهسازی: در این مرحله، یک شبیهسازی توسط پرتوانکولوژیست برای تعیین بهترین جهتگیری بدن با هدف همتراز شدن آن با پرتوها طراحی شده و بدن بیمار با یک وسیلهی محدودکنندهی تحرک، محکم نگه داشته میشود. در صورتی که بیمار از فضای تنگ و محصور ترس داشته باشد (claustrophobia)، باید موضوع را با پزشک در میان بگذارد. پس از محدودسازی تحرک، اسکنهای لازم گرفته شده و بیمار قبل از مرحلهی بعدی، معمولاً به خانه فرستاده میشود.
۳. طرحریزی: با استفاده از اسکنهای تصویربرداری و نرمافزار مخصوص، تیم درمان بهترین ترکیب پرتوها را برای هدف قرار دادن تومور یا دیگر ناهنجاریها تعیین میکند.
حین پروسه
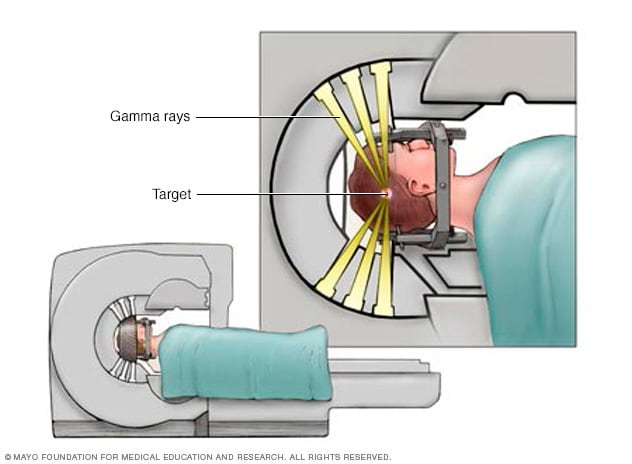
در کودکان معمولاً برای انجام تستهای تصویربرداری و همچنین خود رادیوجراحی، بیهوشی انجام میشود. بزرگسالان در بیشتر موارد هوشیار هستند؛ اما برای آرامش یافتن آنها ممکن است مسکّن خفیفی داده شود. در صورت استفاده از دستگاه چاقوی گاما، بیمار بر روی صفحهای دراز کشیده و کلاه سر به صفحه متصل میشود. دستگاه حین روند درمان حرکت نمیکند؛ بلکه صفحه در داخل دستگاه حرکت میکند. روند درمان بر اساس اندازه و شکل هدف، از کمتر از یک ساعت تا حدود چهار ساعت میتواند طول بکشد.

برخلاف چاقوی گاما، دستگاه لیناک حرکت کرده و طی روند درمان به دور هدف میچرخد تا بتواند پرتوها را از زاویههای مختلف بتاباند. در این روش، بیمار و صفحه حرکت نکرده و روند درمان در کمتر از یک ساعت خاتمه مییابد.
قبل از انجام رادیوجراحی استریوتاکتیک یا رادیوتراپی استریوتاکتیک بدن با روش لیناک، رادیوتراپیستها یک وسیلهی محدودکنندهی حرکتی مخصوص بیمار ایجاد میکنند. بدن بیمار بر روی صفحهای انباشته از مهرههای با خاصیت مکندگی قرار گرفته و یک صفحهی پلاستیک بر روی بیمار و صفحهی پایه کشیده میشود تا بیمار در محل مخصوص ثابت مانده و حرکت حین روند درمان به حداقل میزان ممکن برسد.
حین پروسه، بیمار:
- تابش پرتوها را احساس نمیکند.
- هیچ صدایی از دستگاه نمیشنود.
- میتواند توسط میکروفون با پزشکان صحبت کند.
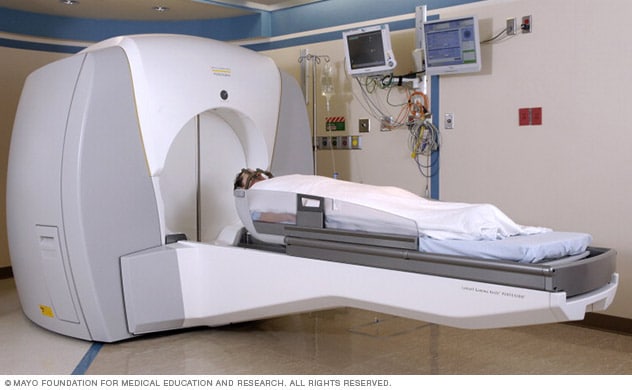
دستگاه رادیوجراحی استریوتاکتیک
پس از پروسه
موارد زیر را پس از پروسه میتوان انتظار داشت:
- کلاه مخصوص برداشته میشود. ممکن است در محل سنجاقها، خونریزی خفیف دیده شده یا درد احساس شود.
- در صورت احساس تهوع، استفراغ و سردرد در پایان پروسه، داروهای مناسب به بیمار داده میشود.
- خوردن و آشامیدن پس از پایان پروسه، منعی ندارد.
نتایج
اثر درمانی رادیوجراحی استریوتاکتیک، بهمرور زمان ظاهر شده و بر اساس عارضهی موجود، نتایج زیر محتمل است:
- تومورهای خوشخیم (از جمله شوانومای وستیبولار): به دنبال رادیوجراحی استریوتاکتیک، تومور طی دورهی ۱۸ تا ۲۴ ماهه کوچک میشود؛ اما هدف اصلی از درمان تومورهای خوشخیم، پیشگیری از رشد احتمالی تومور در آینده است.
- تومورهای بدخیم: تومورهای سرطانی (بدخیم) اغلب طی چند ماه با سرعت بیشتری نسبت به نوع خوشخیم کوچک میشوند.
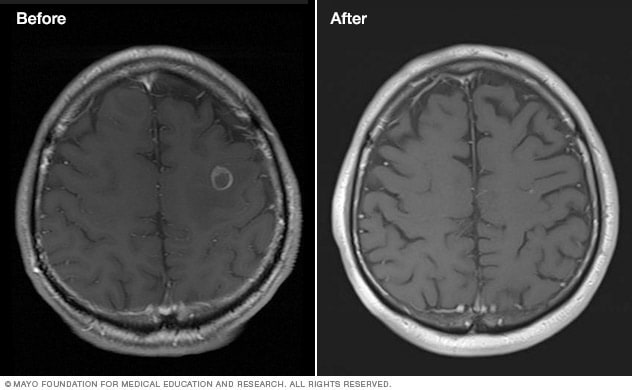
- بدشکلیهای شریانیوریدی مغزی (AVM): رادیوتراپی باعث ضخیم شدن و بسته شدن عروق خونی غیر عادی AVM میشود. این پروسه، به مدت دو سال یا بیشتر طول میکشد.
- نورالژی عصب سهقلو: SRS آسیبی ایجاد میکند که مانع از انتقال سیگنال درد در عصب سهقلو میشود. برخی افراد تسکین درد را طی چندین روز پس از درمان تجربه میکنند؛ اما در برخی چندین ماه به طول میانجامد.
- stereotactic body radiotherapy
- stereotactic ablative radiotherapy
- Linear accelerator
- Arteriovenous malformation
- obsessive-compulsive disorder

سلام آیا داخل ایران این دستگاه و تکنیک درمانی وجود داره؟ کسی میدونه کجا باید بریم برای درمان مریض با این روش؟